Болезнь Паркинсона (паркинсонизм)
Причины болезни неизвестны. Ученые полагают, что имеют значение генетические нарушения, однако, известные в настоящее время мутации, повышающие риск заболевания, выявляются не у всех пациентов с болезнью Паркинсона.
Факторы, повышающие риск развития заболевания:
травма головы, во время которой была потеря сознания;
мигрень с аурой (головная боль пульсирующего характера, чаще в половине головы, перед развитием приступа отмечается «аура» — неврологические симптомы: мелькание мушек или полос перед глазами, шум в ушах, жжение и ощущение мурашек в конечностях);
проживание в промышленных районах загрязнения марганцем, медью и свинцом;
проживание в сельской местности и работа в сельском хозяйстве (возможно, вследствие контакта с пестицидами);
контакт с органическими растворителями, особенно трихлорэтиленом (применяется в промышленности, печатном деле, для наркоза);
постоянное употребление в пищу молока в больших количествах;
избыточная масса тела, ожирение;
высокий интеллект у пациента.
Эти факторы только повышают вероятность болезни Паркинсона, но не являются её прямыми причинами. Возможно, их действие приводит к тому, что симптомы появляются быстрее, но причиной болезни являются другие нарушения, пока еще неизвестные науке.
Болезнь Паркинсона менее распространена среди курильщиков, но чаще встречается у тех, кто ранее курил, а затем бросил. Это не говорит о том, что курение каким-либо образом защищает от заболевания. Просто изменения в мозге при болезни Паркинсона приводят к уменьшению удовольствия от курения. Пациентам становится легче отказаться от этой дурной привычки.
Симптомы болезни Паркинсона
При болезни Паркинсона в головном мозге нарушается выработка дофамина – вещества, необходимого для нормальной работы нервных центров в глубине больших полушарий, под корой головного мозга. В норме они должны обеспечивать плавность движений.
В результате перевозбуждения двигательных зон коры головного мозга повышается тонус мышц, появляется дрожание (оно возникает в покое и напоминает «счёт монет», «скатывание пилюль»).
У пациентов нарушаются тонкие движения, страдают рефлексы, поддерживающие равновесие. Нарушается осанка — больные Паркинсона часто выглядят согнувшимися («поза просителя»).
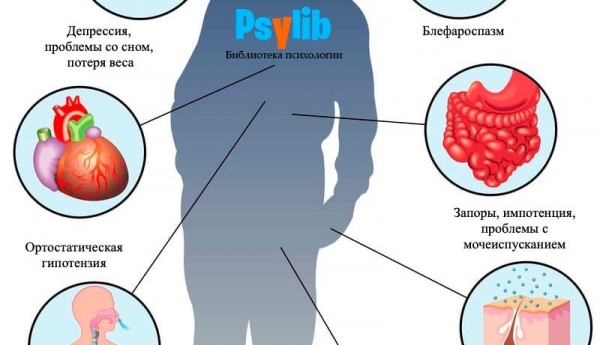
В ряде случаев развитию двигательных нарушений предшествуют другие симптомы: запоры, депрессия, нарушения сна, нарушения обоняния.
На поздних стадиях к двигательным нарушениям часто присоединяется снижение артериального давления при переходе в вертикальное положение (ортостатическая гипотензия), нарушения мочеиспускания и дефекации, снижение потенции.
Интеллект зачастую не страдает, однако, у небольшой части пациентов на поздних стадиях развивается слабоумие (деменция). Существенная часть пациентов, как на ранних, так и на поздних стадиях, страдает апатией и депрессией.
Нарастание симптомов болезни Паркинсона происходит медленно и постепенно. При правильном лечении заболевание не оказывает существенного влияния на продолжительность жизни.
Диагностика болезни Паркинсона
Диагноз устанавливается после осмотра больного врачом-неврологом. Критерии диагноза основаны на клинических признаках и последовательности их развития. Подтверждающие лабораторные и инструментальные исследования не нужны.
Компьютерная или магнитно-резонансная томография головного мозга не выявляет у больных каких-либо характерных изменений. Эти исследования проводятся, чтобы исключить состояния, похожие на болезнь Паркинсона (опухоли, сосудистые, дегенеративные заболевания).
Однофотонная эмиссионная томография (ОФЭКТ) выявляет нарушения в мозге ещё до развития симптомов болезни Паркинсона, но часто не позволяет отличить болезнь от похожих состояний.
Позитронно-эмиссионная томография (ПЭТ) позволяет повысить точность диагноза болезни Паркинсона в сомнительных случаях.
ОФЭКТ и ПЭТ применяют редко. Эти исследования стоят очень дорого, и возможность их проведения ограничена небольшим количеством аппаратов, а соответствующие аппараты пока редки.
При обращении пациента с характерными жалобами, даже опытный врач ставит предварительный диагноз и назначает пробное лечение. Для подтверждения диагноза оценивают изменение состояния пациента с течением времени и реакцию на лечение.
Лечение болезни Паркинсона
На данный момент не существует методов лечения, которые могли бы устранить причину болезни Паркинсона, затормозить вызывающие её процессы в головном мозге.
Современные лекарства хорошо снимают симптомы заболевания. Это таблетки, которые нужно пить каждый день. В зависимости от стадии болезни и эффективности лечения, врач при повторных осмотрах меняет дозы препаратов, добавляет и отменяет лекарственные средства.
Наиболее эффективны препараты леводопы, восполняющие дефицит дофамина в головном мозге. Длительный приём этих лекарственных средств, особенно в высоких дозах, часто сопровождается осложнениями. Приём лекарства может вызывать у пациента непроизвольные движения (дискинезии). С такими побочными действиями приходится мириться, чтобы избежать скованности движений. В тяжёлых случаях, чтобы справиться с дискинезиями, прибегают к хирургическим вмешательствам: имплантации электродов в головной мозг. Это единственный случай, когда при болезни Паркинсона приходится прибегать к операции.
Препараты других групп (агонисты дофамина, амантадины, ингибиторы КОМТ) обладают меньшей эффективностью, но их приём может отсрочить назначение леводопы, уменьшить осложнения, связанные с её приёмом. Подбор схемы лечения должен проводить врач-невролог, имеющий специальную подготовку и опыт ведения таких больных.
Справиться с симптомами и повысить качество жизни пациента помогает лечебная физкультура: тренировка ходьбы и равновесия, мелких движений под контролем инструктора. В последнее время в качестве упражнений широко используется скандинавская ходьба.
Требуется особое внимание, если человеку с болезнью Паркинсона проводится операция или назначается лечение в связи с другими заболеваниями. Это может повлиять на эффективность противопаркинсонической терапии, вызвать осложнения. Чтобы избежать отрицательных последствий, необходимо обсуждать любые предстоящие вмешательства с лечащим врачом-неврологом.
На данный момент эффективных мер по профилактике болезни Паркинсона не существует. Проводятся новые лабораторные исследования, и результаты некоторых из них выглядят весьма обнадеживающе.

